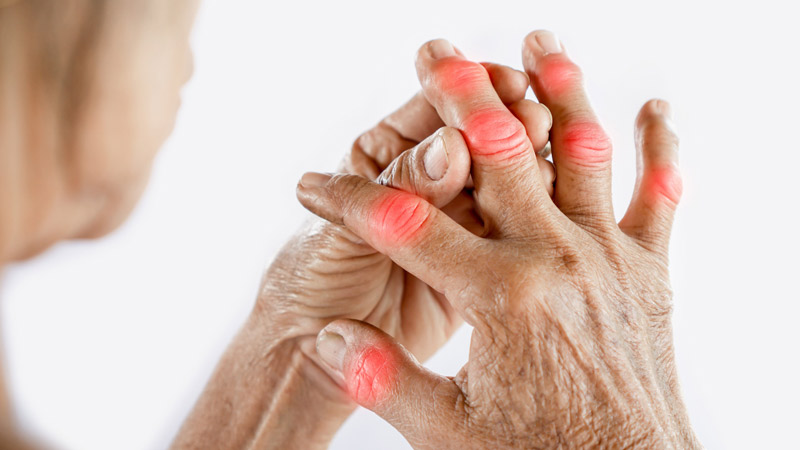
روماتیسم مفصلی Rheumatoid arthritis (RA) زمانی رخ می دهد که سیستم ایمنی بدن ضعیف می شود و به بافت های سالم – عمدتاً سینوویوم مفاصل – حمله می کند. روماتیسم نوعی آرتریت التهابی است. التهاب یک عامل کلیدی در در این بیماری است که منجر به درد و تورم شده و مفاصل و سایر بافت های بدن را تحت تاثیر قرار می دهد. التهاب نحوه واکنش بدن به عوامل خارجی مانند باکتری ها و میکروب هاست. پاسخ التهابی بدن در افراد مبتلا به روماتیسم بیش از حد فعال است.
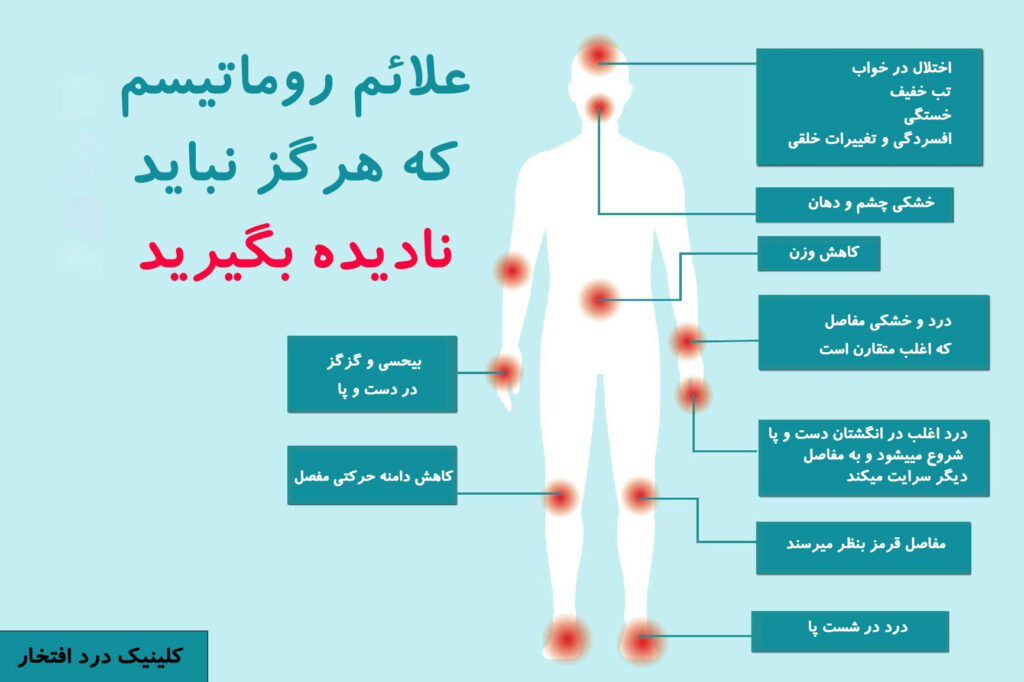
علائم اولیه روماتیسم (RA)
اگر التهاب ناشی از این بیماری کنترل نشود، می تواند منجر به آسیب شدید مفصل، ناتوانی و سایر علائم شدید بیماری روماتیسم شود. هیچ درمان قطعی برای روماتیسم وجود ندارد، اما علائم را می توان درمان و کنترل کرد. در این مقاله علائم، علل، درمان علائم و دیگر موارد مرتبط با روماتیسم مورد بحث قرار می گیرد. از اولین علائم روماتیسم می توان به خشکی مفاصل در صبح ها اشاره کرد. این سفتی مفاصل ممکن است 30 دقیقه تا یک ساعت طول بکشد. خشکی مفاصل ناشی از کم تحریکی طولانی مدت بوده و معمولا یک یا چند مفصل را درگیر می کند. سفتی مفاصل با حرکت و گرم کردن تا حدودی بهبود پیدا خواهد کرد. همچنین از دیگر علائم رایج و اولیه روماتیسم می توان به درد در حین حرکت و حساسیت در سایر مفاصل اشاره نمود.
علائم روماتیسم به صورت تدریجی شروع شده و در طی چند هفته تا چند ماه شدت می گیرد. اگر چه تعداد مفاصلی که در روماتیسم اولیه درگیر هستند از فردی به فرد دیگر متفاوت است. با این حال روماتیسم را بیماری چند مفصلی می دانند. به این معنا که حداقل دو تا پنج مفصل را درگیر می کند. در عده بسیاری از بیماران، التهاب و تورم ناشی از این بیماری ابتدا در مفاصل کوچک دست و پا شروع شده و سپس به صورت تدریجی عود کرده و سایر مفاصل را در بر می گیرد.
آرتریت التهابی
آرتریت التهابی نوعی از آرتریت است که خطا در شناسایی عوامل خارجی در سیستم ایمنی سبب می شود تا بافت های سالم به عنوان عوامل خارجی مورد حمله قرار بگیرند. در نتیجه حمله، التهابی ایجاد میشود که بسیاری از مفاصل و بافت های بدن را تحت تاثیر خود قرار می دهد. از انواع آرتریت التهابی می توان به موارد زیر اشاره کرد:
- آرتریت پسوریاتیک،
- بیماری استیل (آرتریت ایدیوپاتیک نوجوانان) و
- لوپوس (لوپوس اریتماتوز سیستمیک).
تقارن از ویژگی های روماتیسم است. به این معنی که در این بیماری مفاصل مشابه و یکسانی در هر دو سمت بدن درگیر می شوند. به عنوان مثال اگر مفاصل انگشتان دست راست ملتهب باشند، مفاصل انگشتان دست چپ نیز با همان شدت ملتهب خواهند شد. درگیری مفاصل بزرگ تر مانند مفصل باسن و زانوها در صورت پیشرفت بیماری دور از انتظار نیست.
علائم روماتیسم چگونه هستند؟
روماتیسم، التهابی است که بصورت متقارن، کل بدن را درگیر خود می کند. علائم این بیماری عبارتند از:
- خستگی
- کسالت
- تب
- درد و خشکی در بیش از یک مفصل
- خشکی و حرکت دشوار مفاصل در صبح
- حساسیت و تورم در مفاصل آسیب دیده
- بی حسی و گزگز
- کاهش دامنه حرکتی مفصل
- کاهش وزن و کاهش اشتها
درد و علائم روماتیسم در هر فردی به شیوه متفاوتی ظاهر می شود. درد، حساسیت و گرما در درون و اطراف مفصل آسیب دیده ناشی از التهاب روماتیسم است. بسیاری از بیماران درد RA را به صورت دردی عمیق، مداوم و فراگیر توصیف می کنند. خشکی مفاصل و دشواری در حرکت دادن آن ها در صبح می تواند ناشی از عدم تحرک به مدت طولانی (7 الی 8 ساعت) باشد و از علائم رایج روماتیسم است.
در برخی از بیماران، دوره هایی از درد طاقت فرسا، کمبود انرژی و خستگی شدید مشاهده می شود. درصورتی که التهاب مفاصلی مانند مفصل لگن یا زانوها را درگیر کند، درد می تواند بر کیفیت حرکت و راه رفتن تاثیر منفی داشته باشد.
علائم و تاثیرات منفی روماتیسم صرفا شامل جسم نبوده و سلامت شناختی و روانی را نیز تحت تاثیر قرار می دهد. از علائم این بیماری بر شناخت می توان به از دست دادن حافظه (آلزایمر)، مه مغزی، سردرگمی و پریشانی روانی، مشکل در تفکر و تصمیم گیری و استدلال اشاره کرد. همچنین روماتیسم سبب نوسانات خلقی، افسردگی، احساس غم و ناامیدی و اضطراب می شود.
علائم روماتیسم خونی چیست؟
لوپوس اریتماتوز سیستمیک (SLE) یک بیماری خود ایمنی است که به روماتیسم خونی معروف است . در بیماری روماتیسم خونی سیستم ایمنی بدن به اشتباه به بافت های سالم حمله می کند. می تواند پوست، مفاصل، کلیه ها، مغز و سایر اندام ها را تحت تاثیر قرار دهد.
شایع ترین علائم روماتیسم خونی(لوپوس) عبارتند از:
- درد مفاصل ، درد عضلانی یا درد قفسه سینه (به خصوص زمانی که نفس عمیق میکشید)
- سردرد
- بثورات پوستی (معمولاً در سرتاسر صورت شما راش وجود دارد که ارائه دهندگان گاهی اوقات آن را راش پروانه ای می نامند)
- تب
- ریزش مو
- زخم های دهان
- خستگی (احساس خستگی دائمی)
- تنگی نفس (تنگی نفس)
- غدد متورم
- تورم در بازوها، پاها یا روی صورت شما
- گیجی
- لخته های خون
لوپوس گاهی اوقات می تواند باعث بیماری ها یا مشکلات دیگری شود، از جمله:
- حساسیت به نور (حساسیت به نور خورشید)
- خشکی چشم
- افسردگی (یا سایر شرایط سلامت روان)
- تشنج
- کم خونی
- سندرم رینود
- پوکی استخوان
- بیماری قلبی
- بیماری کلیوی
پیشرفت بیماری
روماتیسم، بیماری است که با گذشت زمان وخیم تر می شود. پیشرفت بیماری از فردی به فرد دیگر متفاوت بوده و عوامل بسیاری بر آن تاثیر دارند. از مهم ترین عوامل تاثیرگذار بر پیشرفت بیماری می توان به موارد زیر اشاره کرد:
- میزان پیشرفت بیماری در زمان تشخیص
- سن فرد
- روند فعالیت بیماری در زمان تشخیص
- وجود آنتی بادی های مرتبط با روماتیسم در خون
در خون افراد مبتلا به بیماری روماتیسم دو نوع آنتی بادی وجود دارد که با گذر زمان و پیشرفت بیماری افزایش پیدا می کند. فاکتور روماتوئید (RF) و آنتی بادی ضد سیترولینه (Anti-CCP / ACPA) که نوعی پروتئین است. فاکتور روماتوئید و ACPA در بیشتر بیماران قابل تشخیص بوده و وجود این دو آنتی بادی سبب افزایش فعالیت بیماری و در نتیجه پیشرفت آن می گردد. روند پیشرفت روماتیسم تدریجی بوده و سال ها زمان می برد. با این حال پژوهشگران پیشرفت بیماری را به چند مرحله طبقه بندی کرده اند.
مراحل و علائم بیماری روماتیسم پیشرفته
- مرحله اول (روماتوئید اولیه): در این مرحله سیستم ایمنی بدن فعال شده و سلول های التهابی اعم از ماکروفاژها، سلول های T و B، حمله به بافت های سینوویال را آغاز می کنند. از اولین مفاصل درگیر، می توان به مفاصل کوچک دست و پا اشاره کرد. علائمی مانند درد و خشکی مفاصل، خستگی شدید یا تب در مرحله اول خیلی مشهود نیست.
- مرحله دوم (روماتوئید متوسط): بیماری به تدریج وخیم تر خواهد شد. در این مرحله آسیب حاصل از ضخامت سینوویال متوجه مفاصل می شود. محدودیت در دامنه حرکت و شروع درد از ویژگی های این مرحله است. در برخی موارد التهاب می تواند سایر نواحی بدن به ویژه پوست و چشم را درگیر کند.
- مرحله سوم (روماتوئید شدید): از علائم محسوس این مرحله می توان به درد، تورم شدید، ضعیف عضلانی، مشکلات و ناتوانی حرکتی و آسیب استخوان و مفاصل اشاره کرد.
- مرحله چهارم (پایان): مرحله پایانی روماتوئید، مرحله چهارم بیماری است. در این مرحله مفاصل از کار می افتد. فرد درد شدیدی را تجربه می کند و پیشرفت بیماری منجر به از دست دادن عملکرد و ناتوانی حرکتی می شود. رسیدن به مرحله پایانی روماتیسم سال ها زمان می برد. امروزه با پیشرفت درمان های پزشکی، بسیاری از افراد مبتلا به RA هرگز به این مرحله نرسیده و علائم در مراحل آغازین کنترل می شوند.
تاثیر روماتیسم بر بدن
اگرچه تاثیر اصلی روماتیسم بر مفاصل است، اما سایر اعضای بدن نیز می توانند تحت تاثیر این بیماری قرار بگیرند. در واقع این بیماری با تاثیراتی که بر بدن دارد در نهایت منجر به آسیب رسیدن به تمامی مفاصل و اندام ها خواهد شد. سایر نواحی که تحت تاثیر عوارض روماتیسم هستند عبارتند از:
- چشم ها: خشکی چشم و قرمزی از عوارض روماتیسم بر چشم ها است. وخامت بیماری هایی مانند اسکلریت (التهاب سفیدی چشم) و یووئیت (التهاب لایه میانی چشم) از عوارض RA بر چشم است. از سوی دیگر این بیماری می تواند منجر به افزایش ریسک ابتلا به سندرم شوگرن شود. این سندرم نوعی بیماری خودایمنی است که غدد اشکی را تحت تاثیر قرار می دهد.
- دهان: خشکی دهان، بیماری ها مرتبط با لثه مانند انواع عفونت ها و مشکلات دندان از پیامدهای منفی روماتیسم بر دهان است.
- پوست: RA می تواند منجر به ایجاد بثورات و زخم های پوستی بر نواحی بازوها و پاها شود. همچنین ندول های روماتوئیدی نیز از دیگر عوارض این بیماری بر پوست است.
- قلب و عروق: ریسک ابتلا به بیماری های قلبی و عروقی در افراد مبتلا به RA بیش از سایر افراد است. التهاب ناشی از روماتیسم سبب افزایش خطر بیماری های قلبی و همچنین باریک شدن عروق خونی می گردد.
- کم خونی: سطوح پایین هموگلوبین و کم خونی نیز از عوارض دیگر روماتیسم است.
- مشکلات ریوی: بیماری بینابینی ریه که به آن زخم بافت ریه نیز می گویند، از عوارض ناشی از التهاب کنترل نشده روماتیسم است. این بیماری سبب تنگی نفس و عبور سخت تر اکسیژن در ریه ها و جریان خون می شود.
- عملکرد کلیه ها: ریسک ابتلا به بیماری ها و نارسایی کلیوی در افراد مبتلا به روماتیسم بیشتر از سایر افراد است. RA با بیماری های دیگری نظیر آمیلوئیدوز و تجمع غیرطبیعی پروتئین در کلیه ها نیز مرتبط است. اگرچه آمیلوئیدوز هر عضو دیگری از بدن مانند قلب و پوست را درگیر می کند، اما احتمال ابتلا کلیه ها به این بیماری بیش از سایر اعضا است. از طرفی مصرف داروهای ضد التهابی و غیراستروئیدی جهت کاهش علائم التهاب نیز می تواند سبب آسیب به کلیه ها شود.
اگرچه روماتیسم به خودی خود بیماری کشنده ای نیست، اما عوارض آن بر سایر اعضای بدن می تواند تهدید کننده حیات فرد باشد. امروزه درمان های مدرن و غیرتهاجمی، در کاهش نرخ التهاب و افزایش طول عمر بیماران نقش موثری دارند.
علل روماتیسم، عوامل زمینه ساز و محرک ها
همانطور که گفته شد روماتیسم نوعی بیماری خودایمنی است که در اثر نقص در سیستم ایمنی بدن ایجاد شده و منجر به حمله به بافت های سالم می گردد. تاکنون علل دقیق ابتلا به این بیماری شناسایی نشده است. با این حال محققان گمان می کنند که عوامل ژنتیکی، محیطی، سبک زندگی و هورمون های خاصی در ابتلا به این بیماری دخالت دارند. عوامل زمینه ساز می توانند به تنهایی یا در ترکیب با یکدیگر سبب اختلال در سیستم ایمنی بدن شوند. از جمله عوامل زمینه ساز ابتلا به RA می توان به موارد زیر اشاره کرد:
- ژنتیک: یکی از عوامل زمینه ساز در ابتلا به این بیماری، سابقه خانوادگی است. البته در برخی موارد ابتلا به روماتیسم به سابقه خانوادگی ارتباطی نداشت. لذا نمی توان این عامل را به تنهایی در ابتلا به RA دخیل دانست.
- محیط: زندگی در برخی محیط ها با ویژگی های خاص می توان ریسک ابتلا به RA را افزایش دهد. ویژگی های محیطی دخیل در بیماری عبارتند از: قرار گرفتن در معرض مواد شیمیایی و آلاینده ها، استرس مزمن، ضربه های روحی و جسکی شدید، یک بیماری خاص و یا عفونت های ویروسی و باکتریایی.
- سبک زندگی: سبک زندگی ناسالم مانند سیگار کشیدن، مصرف غذاهای فست فودی و ناسالم، رژیم غذایی نادرست و چاقی می تواند ریسک ابتلا به RA را افزایش دهد.
- هورمون ها و جنسیت: پژوهش ها حاکی از آن است که هورمون های جنسی زنانه و مردانه نیز در ابتلا به RA دخیل هستند. زنان 3 برابر بیشتر در معرض ابتلا به روماتیسم اند. به همین دلیل، محققان بر این باورند که هورمون های جنسی در ایجاد بیماری نقش دارند. از طرفی نیز حدود نیمی از زنان در طول سال های باروری (یعنی سنین 18 تا 40 سال) به این بیماری مبتلا شده اند.
درمان زودهنگام روماتیسم
هدف درمان های روماتیسم کنترل التهاب و درد، توقف آسیب دیدگی مفاصل و پیشگیری از ناتوانی است. جهت دستیابی به این اهداف، استفاده از داروها، شیوه های درمانی غیرتهاجمی، تغییر شیوه زندگی و جراحی جهت بازگشت توان عملکردی مفاصل و ترمیم آسیب دیدگی پیشنهاد می شود. از جمله داروهایی که به تنهایی یا به صورت ترکیبی جهت درمان بیماری مورد استفاده قرار می گیرند؛ عبارتند از:
- NSAIDها: مانند ایبوپروفن و ناپروکسن سدیم که جهت کاهش التهاب و درد خفیف تا متوسط می توانند مصرف شوند.
- کورتیکواستروئیدها: که جهت کاهش شدت علائم و کنترل کوتاه مدت درد و التهاب استفاده می شوند.
- DMARDs یا داروهای ضد روماتیسمی ترمیم کننده: که جهت کاهش سرعت پیشرفت بیماری و جلوگیری از آسیب دائمی مفاصل می توان استفاده نمود.
- DMARDهای بیولوژیکی: از این دسته از داروها به علت قوی بودن جهت تحت تاثیر قرار دادن پروتئین های التهابی به نام سیتوکین استفاده می شود.
- JAK یا مهارکننده های ژانوس کیناز: جهت جلوگیری از آسیب مفاصل، کاهش التهاب و تضعیف سیستم ایمنی بدن مورد استفاده قرار می گیرند.
اگر اخیرا تشخیص روماتیسم را دریافت کرده باشید، و درصورتی که منع پزشکی مانند حساسیت دارویی وجود نداشته باشد، پزشک درمان را با متوترکسات که نوعی DMARD است و دشمن روماتیسم نامیده میشود، شروع خواهد کرد. درمان اولیه RA حداقل شش ماه ادامه دارد و در صورتی که علائم بیماری بهبود پیدا نکند یا شاهد وخامت علائم باشید، DMARD بیولوژیکی نیز به گزینه های درمانی اضافه خواهد شد.
درمان بلندمدت RA و مدیریت وخامت بیماری
بیماران مبتلا به RA باید تا آخر عمر تحت درمان قرار داشته باشند. روند درمان شامل ویزیت های منظم با متخصص روماتولوژی و انجام آزمایش هایی جهت اریابی عملکرد درمان و نظارت بر عوارض جانبی داروها خواهد بود. درمان طولانی مدت RA جهت کنترل التهاب و به حداقل رساندن آسیب دیدگی مفاصل از اهمیت بالایی برخوردار است.
روماتولوژیست کیست؟
روماتولوژیست پزشکی با تخصص در بیماری های مرتبط با استخوان ها، مفاصل و ماهیچه هاست. پزشک متخصص روماتولوژی می تواند تشخیص روماتیسم را تایید کرده و برنامه های درمانی را تجویز کند. افزون بر این، روماتولوژیست جهت کنترل بیشتر درد و علائم، درمان های غیردارویی موثر را نیز پیشنهاد می دهد. به عنوان مثال، فیزیوتراپی از جمله درمان های غیردارویی است که به قوی شدن مفاصل و تحرک بیشتر کمک می کند. مطالعات انجام شده بر اثربخشی فیزیوتراپی در مدیریت علائم روماتیسم حاکی از آن بود که این شیوه درمانی در کنترل درد و خشکی مفاصل در RA، بهبود دامنه حرکتی، بازیابی عملکرد مفاصل و پیشگیری از ناتوانی حاصل از آسیب دیدگی موثر است.
کاردرمانگر نیز ممکن است شیوه هایی را برای حفظ مفاصل از آسیب دیدگی در زمان انجام کارهای روزمره پیشنهاد دهد. درصورتی که فرد آسیب مفصلی و درد شدید را تجربه کند، احتمالا پزشک جراحی های ترمیمی یا جایگزینی مفاصل آسیب دیده را جهت کاهش علائم تجویز کند.

کنترل وخامت علائم در روماتیسم
همزمان با شدت یافتن علائم بیماری، مبتلایان دوره هایی شامل درد شدید و طاقت فرسا را تجربه می کنند. علائم بیماری در زمان عود شامل درد شدید مفاصل، تورم، خشکی مفاصل و خستگی است. رویدادهای خاص مانند استرس، تغییر رژیم غذایی، بیماری یا عفونت، تغییرات آب و هوایی، فعالیت شدید و افراطی، عدم مصرف داروها، سیگار کشیدن یا قرار گرفتن در معرض دود سیگار می تواند منجر به شدید شدن علائم بیماری شود. البته با اجتناب از این عوامل و محرک ها می توان تا حدودی از وخامت علائم بیماری جلوگیری کرد.
در برخی موارد افراد می توانند با استراحت و درمان های خانگی، عود و وخامت علائم را کنترل کنند.
شیوه های درمان خانگی جهت کنترل بیماری
- کمپرس های سرما و گرما: استفاده از کمپرس یخ روی مفاصل ملتهب می تواند درد ناحیه را تا حد زیادی کاهش دهد. همچنین استفاده از گرمای خشک مانند پدهای گرمایشی، بطری ها و کیسه های آب گرم می توانند باعث کاهش درد در ناحیه ملتهب شوند. گرمای مرطوب مانند دوش آب گرم و حمام نیز می تواند کمک کننده باشد.
- مسکن های بدون نسخه: درصورتی که درد و تورم شدید و غیرقابل تحمل است، استفاده از مسکن های بدون نسخه مانند ایبوپروفن می تواند در کاهش التهاب و درد موثر باشد. مسکن های موضعی مانند پمادهای دیکلوفناک نیز در کاهش درد و التهاب موثر هستند. برتری درمان های موضعی نسبت به داروهای خوراکی، عوارض جانبی کمتر آن هاست.
- استراحت: درمان کلیدی و موثر در کنترل شدت علائم، استراحت است. زمان کافی را جهت استراحت به خود اختصاص دهید. در این شرایط بهتر است از فعالیت های سنگین و وارد آوردن فشار بر مفاصل اجتناب کنید.
- آرامش: اتخاذ شیوه هایی جهت آرمیدگی می تواند به آرامش ذهن و جسم کمک کرده و علائم بیماری را کاهش دهد. بهترین شیوه های آرمیدگی عبارتند از تنفس عمیق، مدیتیشن، یوگا و تای چی. همچنین دوش آب گرم وگوش دادن به موسیقی نیز می تواند به آرامش ذهن و جسم کمک کند.
- رژیم غذایی سالم: اجتناب از غذاهای سرخ کردنی، غذاهای فرآوری شده و ناسالم می تواند التهاب را افزایش دهد. لذا جهت بهبودی علائم بیماری پیروی از یک رژیم غذایی سالم مانند استفاده از ماهی های چرب، پروتئین های بدون چربی، غلات کامل، میوه و سبزیجات می تواند کمک کننده باشد.
- تماس با پزشک: درصورتی که علائم بیماری شدت یافت و پس از گذشت چند روز بهبود پیدا نکردید، با پزشک خود تماس بگیرید. پزشک می تواند جهت کنترل درد و التهاب، کورتیکواستروئیدها یا سایر درمان های جایگزین را پیشنهاد دهد.
لیست بهترین غذاها برای روماتیسم

رژیم غذایی روماتیسم را درمان نمی کند، اما انتخاب غذاهای مناسب می تواند با کنترل التهابی که ویران کننده بدن است، با تامین مواد مغذی مورد نیاز بدن و کمک به حفظ وزن سالم به شما کمک کند. در ادامه لیست برخی از غذاهایی که باید بخورید آورده شده است.
1. توت ها و میوه های آنزیمی
- زغال اخته
- توت فرنگی
- توت سیاه
- تمشک
- پاپایا
- انبه
- آناناس
2. سبزیجات
- کلم بروکلی
- اسفناج
- چغندر سوئیسی
- کلم پیچ
- کلم بروکسل
- مارچوبه
3. حبوبات
- لوبیا (گونه های مختلف)
- نخود فرنگی
- عدس
- آجیل سویا و
- بادام زمینی
4. ماهی
- ساردین
- ماهی قزل آلا
- ماهی خال مخالی
- قزل آلا
- شاه ماهی
5. آجیل
- گردو
- بادام هندی
- پسته
- بادام
- فندق
6. دانه های چیا و کتان
7. روغن زیتون
8. غلات کامل
- کینوا
- برنج وحشی
- برنج قهوه ای
- جو بدون گلوتن
- گندم سیاه
- ذرت
9. غذاهای تخمیر شده
- ماست ساده (غیر شیرین)
- کفیر
- خامه ترش پرورشی (!!! توجه داشته باشید که همه خامه ترش ها حاوی میکروب های زنده نیستند)
- کلم ترش (کلم تخمیر شده)
- ترشی (خیار تخمیر شده یا سبزیجات دیگر)
- کامبوچا (چای تخمیر شده و شیرین شده محبوب)
10. ادویه جات ترشی جات
- زردچوبه
- سیر
- زنجبیل
ارجاع به روماتولوژیست برای تشخیص
درصورت مشاهده علائم اولیه روماتیسم به پزشک عمومی مراجعه کنید. پزشک می تواند با انجام معاینات اولیه و آزمایش، جهت تشخیص قطعی شما را به روماتولوژیست ارجاع دهد. درصورتی که هر یک از علائم زیر را داشته باشید، پزشک به روماتیسم مشکوک خواهد شد:
- درد یا خشکی مفاصل
- تورم و قرمزی مفاصل بصورت دائمی، حتی بدون انجام فعالیت
- علائمی مانند درد و خشکی در مفاصل متعدد، از جمله در دست و پا
- وجود علائم یکسان در دو سمت بدن
- خشکی مفاصل به خصوص بعد از بیدار شدن از خواب در صبح که 30 دقیقه یا بیشتر ماندگار باشد
- هر یک از علائم فوق شش هفته یا بیشتر طول بکشد
جهت تشخیص قطعی روماتیسم انجام معاینه فیزیکی، بررسی سوابق پزشکی و علائم فعلی، بررسی سابقه خانوادگی (ژنتیک)، انجام آزمایش خون و MRI الزامی است. علائم RA به برخی بیماری های دیگر نیز شباهت دارد. از جمله بیماری هایی که علائم روماتیسم را تقلید می کنند عبارتند از:
- فیبرومیالژیا
- بیماری لایم
- آرتروز
- پلیمیالژیا روماتیکا
- آرتریت پسوریاتیک
- سارکوئیدوز
- لوپوس
تفاوت روماتیسم و آرتروز
یکی از شایع ترین انواع آرتریت که علی رغم روماتیسم بیماری خود ایمنی نیست، استئوآرتریت است. این بیماری در اثر تجزیه غضروف مفصل ایجاد می شود. عواملی نظیر افزایش سن، آسیب های مفصلی، استفاده مکرر و طولانی از مفصلی خاص، اضافه وزن و داشتن سابقه خانوادگی در ابتلا به این بیماری موثر است. لذا التهاب در ایجاد آن نقشی نداشته و برخلاف RA تاثیری بر سایر نواحی مانند قلب ، پوست و چشم ندارد. زمان در ایجاد استئوآرتریت موثر بوده و افراد مسن بیشتر از سایر گروه های سنی به آن مبتلا می شوند. این بیماری با افزایش سن بدتر شده و هیچ درمانی جهت پیشگیری از پیشرفت آن وجود ندارد. از دیگر تفاوت های RA و OA، عدم وجود علائمی نظیر تب و خستگی در فرد است. همچنین در این بیماری اثری از علائم متقارن مانند آنچه در RA رخ می دهد، وجود ندارد.
مطلب مرتبط: علائم و نشانه های آرتروز
سلامت روان، خودمراقبتی و سبک زندگی در روماتیسم
به علت وجود علائم ناتوان کننده ای مانند درد، محدودیت در حرکت، استرس و نحوه پاسخگویی به اثرات بیماری بین روماتیسم و اختلالات خلقی رابطه معناداری وجود دارد. درصورتی که علائم بیماری منجر به مشکلات روحی و روانی شده باشد، احتمالا پزشک فرد را به یک مشاور ارجاع دهد. خودمراقبتی و تغییر سبک زندگی در کاهش پیامدهای جسمی و روانی روماتیسم تاثیرگذارند. از جمله موارد کمک کننده به افزایش سلامت روان و جسم در RA می توان به موارد زیر اشاره کرد:
- فعال بودن: تقویت عضلات پیرامون مفصل با انجام ورزش های ملایم می تواند کمک کننده باشد. ورزش های سبک علاوه بر کمک به مفاصل می توانند خستگی را کاهش داده و به بهبود وضعیت خلق و خو و کیفیت خواب کمک کنند.
- یادگیری سبک های مقابله ای: استرس می تواند سبب تشدید علائم بیماری شود. لذا یادگیری سبک های مقابله با استرس مانند یوگا، مدیتیشن و تکنیک های آرمیدگی می توانند در کاهش استرس و علائم بیماری موثر باشند.
- عدم استفاده از دخانیات: نتایج مطالعات اخیر حاکی از تاثیرگذاری منفی استعمال دخانیات بر بهبود علائم بیماری روماتیسم است. مصرف سیگار علاوه بر تشدید پیشرفت بیماری، اثربخشی داروها را نیز کاهش می دهد.
- بهبود خواب: بین کیفیت خواب و تشدید علائم روماتیسم رابطه وجود دارد. مشکل در به خواب رفتن و کیفیت خواب سبب تشدید درد خواهد شد. لذا برنامه منظمی را جهت خواب تنظیم کنید و از مصرف کافئین در شب خودداری کنید.
- رعایت بهداشت دهان و دندان: بیماری های دهان و دندان، به ویژه عفونت لثه، می تواند سبب پیشرفت التهاب در RA شود. لذا رعایت بهداشت دهان و دندان و چکاپ های منظم می تواند در کنترل علائم بیماری موثر باشد.
خلاصه
در بین آرتریت ها، روماتیسم، نه تنها بیماری شایعی است بلکه در دسته بیماری های خود ایمنی نیز قرار دارد. علت ایجاد این بیماری واکنش شدید سیستم ایمنی بدن و حمله به بافت های سالم بدن شناسایی شده است. از بین بردن بافت های سالم بدن توسط سیستم ایمنی بدن، سبب ایجاد التهاب شدیدی در مفاصل، اندام ها و دیگر بافت های بدن می گردد. از شایع ترین علائم روماتیسم می توان به درد مفاصل، تورم، خشکی و علائم بدنی مانند خستگی و تب خفیف اشاره کرد. این بیماری اغلب در مفاصل کوچک دست و پا شروع شده و سپس مفاصل بزرگتر را درگیر می کند.
تاکنون علت اصلی ایجاد RA شناخته نشده است اما محققان گمان می کنند که عوامل ژنتیکی و محیطی در ابتلا به این بیماری دخیل هستند. علاوه بر این قرار گرفتن در معرض مواد شیمیایی و آلاینده ها، استرس مزمن و ضربه های روحی و جسمی، سبک زندگی ناسالم و ابتلا به عفونت های ویروسی و باکتریایی می تواند با ریسک ابتلا به این بیماری رابطه داشته باشند. علائم روماتیسم قابل کنترل و درمان است اما تاکنون هیچ درمان قطعی برای آن شناخته نشده است. لذا؛ درد و سایر علائم بیماری مانند ناتوانی مفاصل با تشخیص زودهنگام و اتخاذ شیوه های درمانی مناسب امکان پذیر است.